第二节 肾小球疾病
(Diseases of the Renal Glomerulus)
肾小球疾病分类
肾小球疾病的分类有依据病因、发病机理、组织形态或临床表现进行分类。临床分类是完全根据临床表现作出,只反映疾病本质的一个侧面;病理分类则依据组织形态。目前这两种分类方法均用于临床。但二者属于不同的概念范筹,彼此之间难以有直接肯定联系。
肾小球疾病临床分类:1985年9月全国第二届肾脏病学术会议,对1977年北戴河肾炎座谈会上制定的“原发性肾小球疾病临床分类方案”作了修订。
一、原发性肾小球疾病
(一)急性肾小球肾炎(简称急性肾炎,下同)
1.起病急,病情轻重不一,大多数预后良好,一般在数月至一年内痊愈。
2.有蛋白尿、血尿(镜下或肉眼血尿)、管型尿、常有水肿、高血压或短暂的氮质血症,B超检查肾脏无缩小。
3.部分病例有急性链球菌感染史,在感染后一至三周发病。
(二)急进型肾炎
1.起病急骤、病情重、发展迅速。
2.蛋白尿、血尿、管型尿、水肿等表现均较明显,可有高血压、迅速发展的贫血及低蛋白血症。
3.肾功能进行性地减退,出现少尿或无尿。如无有效治疗,多于半年内死于尿毒症。
(三)慢性肾炎
1.起病缓慢,病情迁延,时轻时重,肾功能逐步减退,后期可出现贫血、视网膜病变及尿毒症。
2.有不同程度的蛋白尿、水肿及高血压等表现,轻重不一。
3.病程中可因呼吸道感染等原因诱发急性发作,出现类似急性肾炎的表现。也有部分病例可有自动缓解期。
4.根据临床表现可进一步区分为:
(1)普通型 有肾炎的各种症状,但无突出表现。
(2)高血压型 除一般肾炎症状外,有高血压的突出表现。
(3)急性发作型 在慢性过程中出现急性肾炎综合征表现。
(四)肾病综合征
1.大量蛋白尿(超过3.5g/24h)。
2.低蛋白血症(血浆白蛋白<30g/L)。
3.明显水肿。
4.高脂血症。
其中,1、2两项为必备。
肾病综合征只是一个症状诊断名词,临床不应将此作为一个疾病看待,有条件作进一步检查者,应努力最终澄清诊断。
原发性肾病综合征根据其临床表现的不同又可分为Ⅰ型及Ⅱ型。
Ⅰ型 无持续性高血压,离心尿红细胞<10个/高倍视野,无贫血,无持续性肾功能不全。蛋白尿通常为高度选择性(SPI<0.1),尿FDP及C3值在正常范围内。
Ⅱ型 常伴有高血压、血尿或肾功能不全,肾病的表现可以不典型,尿FDP及C3值往往超过正常,蛋白尿通常为非选择性。
(五)隐匿性肾小球疾病
这一组疾病的特征是;
1.无明显临床症状,主要表现为无症状蛋白尿,多形型红细胞尿。
2.以往无急、慢性肾炎或肾病历史。
3.肾功能良好。
4.排除肾外原因的血尿及功能性血尿。
5.尿检异常以少量尿蛋白为主,尿蛋白<1.0g/24h,可称为“无症状性蛋白尿”。如以持续镜下血尿为主,偶发肉眼血尿,相位差镜检尿红细胞为多形型,计数>1×107/L(1万/ml),可称为“单纯性血尿”。
二、继发性肾小球疾病 继发于全身疾病
(一)狼疮性肾炎
(二)紫癜性肾炎
(三)淀粉样变肾病
(四)糖尿病肾病
(五)其它
肾小球疾病病理分类;病理分型是由肾穿刺活体组织检查和尸检材料,通过光学显微镜(光镜)、电子显微镜(电镜)及免疫荧光方法(荧光)而作出的形态分类。按肾小球病变的性质(渗出、增殖、毛细血管变性、坏死、纤维化等)和病变的范围(弥漫、局限、节段)以及病变在肾小球内的部位(系膜、毛细血管壁、肾小球囊),分为下列类型:
1.微小病变型肾病 光镜下肾小球结构基本正常或仅有轻微病变(上皮细胞肿胀、空泡、变性、系膜组织轻度局灶性增生),近端肾小管上皮细胞轻重不等的脂肪变性,所以亦称类脂性肾病。电镜下观察可见肾小球上皮细胞有严重的足突融合现象,故亦称足突型肾病(Foot Process nephrosis)(图4-2-2)。附正常肾小球毛细血管袢模式图(图4-2-1)。
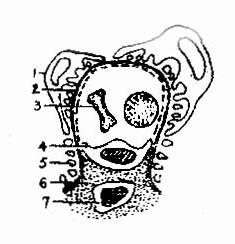
图4-2-1 正常肾小球毛细血管袢模式图
1、上皮细胞 2、基底膜 3、红细胞
4.内皮细胞 5、足突 6、系膜基质7、系膜细胞
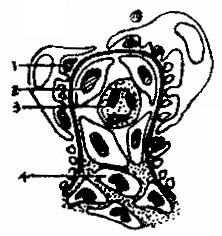
图4-2-2 肾小球微小病变模式图
上皮细胞足突融合
荧光检查阴性。该型病变的临床表现以肾病综合征Ⅰ型为主。
2.局灶性肾小球肾炎和肾局灶性硬化,病变仅限于双侧肾脏的一部份肾小球,而这部分肾小球的病变也仅位于毛细血管袢的个别节段(图4-2-3),偶而波及一个完整的肾小球,病变性质因病变和病程的不同,可表现为灶状系膜细胞和系膜基质增生(局灶性增殖性肾小球肾炎),也可表现为灶状毛细血管袢的纤维素样坏死(局灶性坏死怀肾小球肾炎),还可表现为灶状的纤维组织增生(局灶性硬化性肾小球肾炎)。电镜观察除上述变化外,尚可见毛细血管基膜或系膜区有电子致密物沉积。荧光检查依病因不同在病变部位的肾小球毛细血管基膜或系膜区可能有IgA、IgG、IgM 以及纤维蛋白抗原沉积。
肾局灶性硬化系指部分肾小球有纤维组织增生和玻璃样变性而言,因其不具备炎症特点而有别于局灶性肾小球肾炎。包括局灶性肾小球节段性硬化和(或)玻璃样变性及局灶性全肾小球硬化。它们的主要病变是病变部位的毛细血管内皮下有玻璃样物质沉积,进而使毛细血管闭塞,系膜基质增多及纤维组织增生,荧光检查阴性(偶亦有在病变部位有IgM或C3沉积)。它们的主要临床表现是肾病综合征。
3.毛细血管内增殖性肾小球肾炎或内皮系膜性肾小球肾炎 这是一种免疫复合物型肾小球明炎。发病初期,病变肾小球系膜细胞和毛细血管内皮细胞弥漫增殖,并有较多的白细胞浸润及严重的系膜水肿,称为渗出期。发病1-2周或更长的时间后,渗出成分大部分吸收,而以系膜细胞增殖为主,称为增殖期,这种系膜增殖现象可持续很长时间。电镜观察可见毛细血管基膜的上皮侧有“驼峰状”电子致密物沉积(图4-2-4)。荧光检查显示IgG和C3沿毛细血管壁呈粗颗粒状沉积。渗出期及增殖期的内皮系膜性肾小球肾炎有急性肾炎的临床表现。
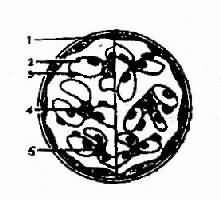
图4-2-3 左侧为正常肾小球模式图,右侧为局灶性增殖性肾小球肾炎,部分系膜区系膜细胞和基质增生
1、肾小囊壁层2、基膜3、上皮细胞
4.内皮细胞 5、系膜细胞及基质

图4-2-4 毛细血管内增殖性肾小球肾炎模式图。上皮细胞下电子致密物(免疫复合物)沉积,内皮细胞和系膜细胞增殖,白细胞浸润1.上皮下沉积物 2.内皮细胞 3.白细胞 4.系膜细胞
4.系膜增殖性肾小球肾炎 主要形态特点是病变肾小球由于系膜细胞和系膜基质的增生而造成系膜区增宽,而毛细血管壁的形态基本正常(图4-2-5)。这型肾小球肾炎的主要临床表现是无症状性蛋白尿和(或)反复发作性血尿。

图4-2-5 系膜增殖性肾小球肾炎模式图。系膜细胞和基质增生,系膜区高电子密度物质沉积
1 沉积物 2系膜细胞增生及基质增多
5.膜性肾小球肾炎或膜性肾病,病变肾小球的毛细血管基膜弥漫性增厚,不伴有渗出及增殖性病变。
发病初期病变不明显,易与肾小球微小病变型相混淆。随疾病进展沉积物周围有基膜样物质增生。最后可将沉积物包绕,已经增厚的基膜上又有新的沉积物和新的基膜样物质,终将导致毛细血管闭塞。用特殊染色(如过碘酸六亚甲基四胺银,PASM),高倍光镜观察,可见增厚的基膜并非均匀一致,而是向上皮细胞侧伸出许多密集的齿状突起,称为基膜钉突样改变(spikelike projections),进而出现链环状形态(4-2-6)。荧光检查可见IgG和C3沿毛细血管呈细颗粒密集沉积。此型肾小球病变的临床表现主要是肾病综合征。
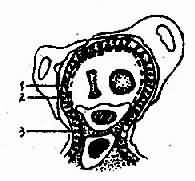
图4-2-6 膜性肾小球肾炎模式图。上皮下大量高电子密度物质沉积,基膜样物质呈钉突状增生,上皮细胞足突融合
1.沉积物 2基膜呈钉突样3、足突融合
6.膜一增殖性肾小球肾炎或系膜、毛细血管性肾小球肾炎 病变的肾小球系膜细胞增殖,系膜基质增多,毛细血管壁增厚,多数病例用特殊染色(PAS及PAM等)高倍光镜下观察可见毛细血管基膜呈双层轮廓。电镜观察可分为三型:①Ⅰ型。毛细血管基膜内皮侧有电子致密物,系膜细胞和系膜基质增多,并沿内皮细胞与基膜之间长入毛细血管壁。这样,原来的基膜内侧又有一层新的系膜基质形成(基膜样物质),从而解释了光镜下基膜双层轮廓的形成机理(如图4-2-7)。此外,系膜区也可见电子致密物。②Ⅱ型。毛细血管基膜内(致密层)可见密集的电子致密物,系膜细胞和系膜基质轻度增生(或不增生),因而也缺乏系膜组织长入毛细血管壁的特点。③Ⅲ型。毛细血管基膜内皮侧和上皮侧均有电子致密物沉积,有时两者尚可联结一体将基膜浸没。膜一增殖性肾小球肾炎在临床化验中常有持续性补体过低,故又称低补体血症性肾小球肾炎。临床表现为持续性蛋白尿、血尿甚至肾病综合征,有的则呈急性肾炎的临床表现。

图4-2-7 膜-增殖性肾小球肾炎模式图 系膜细胞增生及基质增多,并沿内皮细胞下长入毛细血管壁,损坏基膜,并将基膜分开而呈轨状(或双层轮廓)
1、沉积物 2、系膜基质 3、被隔开的基膜 4、系膜细胞及基质
7.新月体性肾小球肾炎或毛细血管外性肾小球肾炎 病变肾小球毛细血管壁严重变性坏死,血细胞及大分子纤维蛋白大量漏出,刺激肾小球囊壁层上皮细胞明显增生,因而形成上皮性新月体,进而纤维化形成纤维性新月体,新月体体积增大,将肾小球囊腔填塞,变性坏死的毛细血管袢被挤压于血管极的一侧(图4-2-8)。上述病变的肾小球必须占全部肾小球50%以上,才称为新月体肾炎,这是与其它类型肾小球疾病伴有少数新月体形成的鉴别点。电镜下可见肾小球基膜严重变性或断裂,并可在基膜不同部位发现电子致密物。荧光检查可见IgG和C3沿毛细血管壁沉积,部分呈线状排列,部分呈颗粒状排列,临床表现呈急进型肾炎。
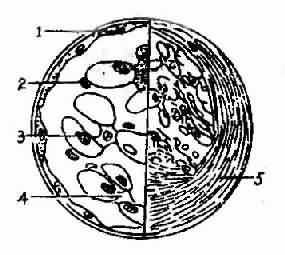
图4-2-8 新月体性肾小球肾炎模式图壁层上皮细胞增生形成新月体,肾小囊封闭,毛细血管袢受挤压(左侧为正常肾小球模式图)
1.肾小囊壁层 2.上皮细胞 3.内皮细胞 4.系膜细胞及基质 5.新月体
8.终末期固缩肾 病变肾脏的大部分单位(75%以上)萎缩和纤维化,并有大量慢性炎症细胞浸润。终末期固缩肾可由上述各型肾小球肾炎及多种肾小球疾病发展而来,患者主要表现为慢性肾功能衰竭。
原发性急性肾小球肾炎
(Primary Acute Glomerulo-nephritis)
急性肾小球肾炎(简称急性肾炎)是由免疫反应而引起的弥漫性肾小球损害,多数属于急性链球菌感染后肾炎。它是以急性发作的血尿、蛋白尿、浮肿、高血压或伴短暂氮质血症为主要特征的一组综合征,有称为急性肾炎综合征(acute nephritic syndrome),儿童及青少年多见。
病因
尚未完全明 。已知某些因素可能导致急性肾小球肾炎。其中最常见的是β型溶血性链球甲组,其次是其他致病菌如葡萄球菌、肺炎双球菌、伤寒杆菌、白喉杆菌及病毒、疟原虫;另外去氧核糖核酸抗原、肿瘤抗原、甲状腺球蛋白抗原均可引起肾小球肾炎。但有急性肾炎患者,可找不到致病因素。
病理
大多数患者肾小球呈内皮细胞、系膜细胞弥漫性急性增殖,少数以渗出病变为主,另有少部分呈系膜、毛细血管型病变(膜一增殖型病变),严重时增生的系膜可将肾小球分隔成小叶状。偶有球囊新月体形成。电镜可见上皮下电子致密物呈驼峰状沉积,为本病的特征。但这一变化消失较快,发病三个月后即不易见到,这些沉积物多在上皮侧,有时在内皮下。免疫荧光检查,内含有免疫球蛋白,主要是IgG、IgM、IgA也可见到,同时也可有C3沉积,有时尚可见到链球菌抗原在系膜区沉积物中。
发病机理
急性肾小球肾炎不是病因直接对肾小球的损害,而是病因作为抗原所导致的一种免疫性疾病。现以链球菌感染后急性肾小球肾炎为例,加以说明。
当溶血性链球菌感染后,链球菌体作为抗原,刺激机体B淋巴细胞产生相应抗体;当抗原稍多于抗体,可形成可溶性循环免疫复合物,而沉积于肾小球内皮下面致肾炎。有人认为链球菌胞膜抗原与肾小球基底膜间有交叉抗原反应性,即链球菌胞膜的相应抗体,亦可与肾小球基底膜相结合,由此激活补体系统,诱集白细胞,促使血小板释放第3因子及氧自由基的产生,使肾小球内发生弥漫性炎症。
此外,一些非免疫因素参与了肾炎的发病过程:如①激肽释放酶可使毛细血管通透性增加,肾小球蛋白滤过增高,尿蛋白排出量增多。②前列腺素可影响肾小球毛细血管通透性。③血小板激活因子可诱导阳离子蛋白在肾小球沉积,促进尿蛋白排出增加,但肾炎的发病机理并不完全清楚,尚需进一步探讨。
临床表现
一、前驱症状 病前1-3周多有呼吸道或皮肤感染史,如急性咽炎、扁桃体炎、齿龈脓肿、猩红热、水痘、麻疹、皮肤脓疱疹等,部分患者可无前驱症状。
二、血尿 肉眼血尿常为首发症状之一(约占40-70%),尿色深呈混浊棕红色或洗肉水样,一般在数天内消失,也可持续1-2周才转为镜下血尿,镜下血尿多在6个月内消失,也可持续1-3年才消失。
三、浮肿及少尿 以浮肿作为首发症状者约占70%,浮肿多出现于面部、眼睑。眼睑、面部浮肿及苍白,呈现所谓肾炎面容。浮肿也可波及下肢,严重时有胸、腹水及心包积液。少尿与浮肿同时出现,起病时尿量较平时少,每日尿量可少于400ml,并随浮肿加重而尿量愈减少,个别患者可无尿。浮肿的发生是由于病变肾脏小球滤过率减少,而肾小管对水、钠重吸收功能尚好(即球一管失衡),引起水、钠潴溜;另因毛细血管通透性增高,血浆内水份渗向组织间隙;肾脏缺血,肾素分泌增加,通过肾素-血管紧张素系统,亦可导致水钠潴溜。多数患者浮肿可随病情好转而消退。
四、高血压 血压可自轻度至中度增高,一般成人为20~21.3/12~14.7kpa,随尿量增多,血压逐渐趋于正常,一般持续2-4周。少数患者可因血压急剧升高(>26.7/17.3kpa)而致高血压脑病或左心衰竭,血压升高主要与水、钠潴溜, 肾素分泌增加,前列腺素分泌减少有关。
五、神经系统症状 主要为头痛、恶心、呕吐、失眠、思维迟钝;重者可有视力障碍,甚至出现黑蒙、昏迷、抽搐,这多与血压升高及水、钠潴溜有关。
实验室检查
一、尿常规 ①蛋白尿为本病的特点,尿蛋白含量不一,一般1-3g/24h,(尿蛋白定性+——+++),数周后尿蛋白逐渐减少,维持在少量~+,多在一年转阴或极微量。②镜下 血尿红细胞形态多皱缩,边缘不整或呈多形性,此由于肾小球毛细血管壁受损,红细胞通过肾小球毛细血管基膜裂隙时发生变形,也与肾小管内的高渗环境有关。红细胞管型存在更有助于急性肾炎的诊断。此外,可见颗粒管型,秀明管型及白细胞,数量较少,无脓细胞。③尿比重高,多在1.020以上,主要是球一管功能失衡的缘故。
二、血常规 血红蛋白可有短暂轻度下降,与血液稀释有关,在无感染灶情况下白细胞计数及分类正常。
三、肾功能 大多数患者肾功能无异常,但可有一过性肾小球滤过功能降低,出现短暂氮质血症。常随尿量增多逐渐恢复正常。个别病例因病情严重,可出现肾功能衰竭而危及生命。
四、血电解质 电解质紊乱少见,在少尿时,二氧化碳结合力可轻度降低,血钾浓度轻度增加及稀释性低血钠,此现象随利尿开始迅速恢复正常。
五、血清补体浓度 80-95%患者在起病后2周内可有血清总补体及C3降低,4周后开始复升,6-8周恢复到正常水平。
六、抗链球菌溶血素“0”增高 提示有链球菌感染史,在链球菌感染后1-3周开始增加,3-5周达峰值,继之逐渐降低,约50%患者在半年内恢复正常,链球菌感染后急性肾炎70-90%抗链球菌溶血素“O”效价升高。
七、尿纤维蛋白降解产物(Fibrin degradation products ,FDP)尿中FDP测定反映肾小血管内凝血及纤溶作用。正常尿内FDP<2mg/L(2ug/ml),肾炎时尿FDP值增高。
八、其它 可有抗脱氧核糖核酸抗体,透明质酸酶抗体及血清免疫复合物阳性,血沉增速。
诊断
急性肾小球肾炎根据有先驱感染史,浮肿、血尿、同时伴高血压和蛋白尿,诊断并不困难。急性期多有抗链球菌溶血素“0”效价增高,血清补体浓度下降,尿中FDP含量增高等更有助于诊断。
个别患者有以急性充血性心力衰竭或高血压脑病为起初症状,或病初只有水肿及高血压而仅有轻微或无尿常规改变,对不典型病例应详细询问病史,系统查体结合化验综合分析,才能避免误诊,对临床诊断困难者,必要时做肾活检方能确诊。
鉴别诊断
一、热性蛋白尿 在急性感染发热期间,病人可出现蛋白尿、管型尿或镜下血尿,极易与不典型或轻型急性肾小球肾炎相混淆。但热性蛋白尿没有潜伏期的阶段,无水肿及高血压,热退后尿常规迅速恢复正常。
二、慢性肾小球肾炎急性发作 慢性肾小球肾炎常在呼吸道感染后2-4天出现急性发作,其临床表现及尿常规变化与急性肾小球肾炎相似,但慢性者既往有肾炎的病史,可有贫血、低蛋白血症、高脂血症,血清补体浓度多正常偶有持续性降低,尿量不定而比重偏低。据此进行鉴别并不困难,对有些病例能明确是急性或慢性肾小球肾炎,除了肾穿刺进行病理鉴别诊断之外,临床上可根据病程和症状、体征及, http://www.100md.com(李光荫)
参见:首页 > 医疗版 > 疾病专题 > 肾脏内科 > 肾小球疾病 > 概述